30日、中央社会保険医療協議会総会が開催され、平成20年度診療報酬改定について、具体的な改定項目案が示されました。
平成20年度診療報酬改定における 主要改定項目について(案)
(第122回中央社会保険医療協議会総会 資料総-8-2 2008.1.30開催、厚労省HP)
http://www.mhlw.go.jp/shingi/2008/01/dl/s0130-11j.pdf[894KB]
さらに、1日の開催の中央社会保険医療協議会総会で、これを若干修正したものが示されました。
平成20年度診療報酬改定における 主要改定項目について(案)
(第123回中央社会保険医療協議会総会 資料総-2-1 2008.2.1開催、厚労省HP)
http://www.mhlw.go.jp/shingi/2008/02/dl/s0201-5b.pdf[908KB]
以下、上記資料から抜粋・引用したものをまとめました。赤字は変更点、緑字はコメントです。xx点となっているものは、これから具体的な点数が配分されます。点数は、告示要件とともに今月中旬頃の厚労相への答申の際に明らかになります。
| 具体的な内容 | |
| 保険薬局の 機能強化(新設) 夜間・休日等加算 xx点(処方せんの受付1回につき) (37ページ) |
平日及び土曜日の以下の時間帯並びに休日であって、当該保険薬局が表示する開局時間内の時間において調剤を行った場合は、夜間・休日等加算を算定できることとする。 平 日 午前0時~午前8時、午後7時~午前0時 土曜日 午前0時~午前8時、午後1時~午前0時[算定要件] 開局時間を分かりやすい場所に掲示していること *当該保険薬局が掲げた開局時間内で、上記の時間帯に調剤を行った場合が該当するようです。土曜の午後に処方せんを受付た場合、患者さんの負担額が高くなるということになるのでしょうか? 土曜日の午前中にFAXが来て、午後にとりにきた場合は、割り増しになってしまうのでしょうか? なお、開局時間外の加算は従来通りのようです。 |
|---|---|
| 向精神薬等の処方日数規制の緩和 (67-68ページ) |
精神疾患患者等の社会復帰の観点から、経過を予見できる安定した患者に対し、一部の必要な薬剤について30日間の処方を可能とする。なお、処方に当たっては、既に処方されている当該薬剤の残薬と、重複処方の有無について、患者に確認し、カルテに記載することとする。〔30日分までの処方可に追加される薬剤〕【内服薬】 トリアゾラム(ハルシオン)、酒石酸ゾルピデム(マイスリー)、ロルメタゼパム(ロラメット、エバミール)、ブロチゾラム(レンドルミン)、フルニトラゼパム(サイレース、ロピフノール)、エスタゾラム(ユーロジン)、ニメタゼパム(エリミン)、クアゼパム(ドラール)、塩酸フルラゼパム(ベノジール)、ハロキサゾラム(ソメリン)、塩酸モルヒネ(パシーフ、オプソ)、硫酸モルヒネ(MSコンチン、モルペス、カディアン、ピーカード、MSツワイスロン)、塩酸オキシコドン(オキシコンチン)、塩酸オキシコドン水和物(オキノーム) 【外用薬】 |
| 一包化薬 xx点 (108ページ) |
2剤以上の内服薬又は1剤で3種類以上の内服薬を服用時点ごとに一包化薬として調剤した場合は、投与日数が7又はその端数を増すごとに所定点数を算定する*処方された内服薬が3種類以上の場合には、服用時点が全て同一であっても、一包化薬の調剤料を算定できるようになります。現行の97点より引き下げになるので、剤数によっては日数計算や計量混合加算の方が高くなってしまうことも考えられます。 |
| 自家製剤加算 (109ページ) |
次の薬剤を自家製剤の上調剤した場合は、各区分の所定点数に1調剤につき(イの(1)に掲げる場合にあっては、投与日数が7又はその端数を増すごとに)それぞれ次の点数(予製剤による場合はそれぞれ次に掲げる点数の100分の20に相当する点数)を加算する。 ただし、別に厚生労働大臣が定める薬剤については、この限りでない イ 内服薬及び屯服薬(特別の乳幼児用製剤を行った場合を除く。)(1) 錠剤、丸剤、カプセル剤、散剤、顆粒剤又はエキス剤の内服薬 xx点 (2) 錠剤、丸剤、カプセル剤、散剤、顆粒剤又はエキス剤の屯服薬 xx点 (3) 液剤 xx点 *一包化薬と同じような配点法に。つぶし・半錠の差はつけない模様ですが、現在より引き下げの公算大です。 |
| 薬剤服用歴 管理指導料 (110ページ) |
患者(後期高齢者を除く。)について、次に掲げる指導等のすべてを行った場合に算定1. 患者ごとに作成された薬剤服用歴に基づき、投薬に係る薬剤の名称、用法、用量、効能、効果、副作用及び相互作用に関する主な情報を文書等により患者に提供し、薬剤の服用に関し、基本的な説明を行うこと 2. 処方された薬剤について、直接患者又はその家族等から服薬状況等の情報を収集して薬剤服用歴に記録し、これに基づき薬剤の服用等に関し必要な指導を行うこと*現在の「薬剤服用歴管理料」と「服薬指導加算」が統合されます。何点配点されるか注目です |
| 長期投薬情報 提供料1 (情報提供 1回につき) xx点 (111ページ) |
患者又はその家族等の求めに応じ、長期投薬に係る薬剤の使用が適切に行われるよう、長期投薬に係る処方せん受付時に、処方せんを受け付けた保険薬局が、当該薬剤の服薬期間中にその使用に係る重要な情報を知ったときは、患者又はその家族等に対し当該情報を提供することにつきあらかじめ患者の同意を得た上で、実際に当該情報を提供した場合であって、当該患者の次回の処方せんの受付時に提供した情報に関する患者の状態等の確認及び必要な指導を行った場合に算定する*処方せん受付毎から、実際に情報提供した場合へと変更となり、これも現行の18点より引き下げの可能性があります。 |
| (新設) がん性疼痛 緩和管理指導料 xxx点(116ページ) |
がん性疼痛の緩和を目的に医療用麻薬を投与しているがん患者に対して、WHO方式のがん性疼痛治療法に従って、計画的な治療管理と療養上必要な指導を継続的に行い、麻薬を処方することに対する評価を新設する。[算定要件] がん性疼痛の症状緩和を目的として麻薬を投与しているがん患者に対して、WHO方式のがん性疼痛の治療法(がんの痛みからの解放-WHO方式がんの疼痛治療法-第2版)に基づき、副作用対策や疼痛時の対応を含めた計画的な治療管理や当該薬剤の効果等に関する説明を含めた療養上必要な指導を行い、麻薬を処方する場合に算定する |
| 緩和ケア診療加算の要件の変更 (116ページ) |
緩和ケア診療加算について、緩和ケアの質の向上を図るため、専任の薬剤師の配置を要件に追加し、加算を引き上げる一方、がん患者の地域での療養生活の質の向上を図るため、入院医療に専従とされている医師が外来診療に当たることができるよう、その勤務形態の要件を緩和する。[算定要件] 緩和ケアを要する患者に対して、必要な診療を行った場合に加算する[施設基準] 以下の4名から構成される緩和ケアに係る専従のチームが設置されていること ア 身体症状の緩和を担当する常勤医師 (2) (1)にかかわらず、(1)のア又はイに掲げる医師のうちいずれか、またエの薬剤師については、緩和ケアチームに係る業務に関し専任であって差し支えないものとする また、(1)に掲げる緩和ケアチームに係る業務に関し専従である医師であっても、専門的な緩和ケアに関する外来診療を行うことを目的に、連携している他の保険医療機関からの専門的な緩和ケアを要する紹介患者を外来で診療を行うことについては、差し支えのないものとする(ただし、就労時間の半分を超えないこと。) |
| 介護老人保健施設や療養病床の患者の緩和ケアを推進 (118ページ) |
介護老人保健施設や療養病床において、がん患者の疼痛緩和のために医療用麻薬を保険医療機関の医師が処方した場合に算定できることとし、対象を拡大する。 併せて、保険医療機関の医師の処方せんに基づき保険薬局で交付することができる注射薬及び特定保険医療材料を追加する。 薬剤例:クエン酸フェンタニル製剤、H2遮断剤 |
| 在宅及び外来患者の緩和ケアを推進 (118ページ) |
在宅及び外来患者の緩和ケアを推進するため、以下の薬剤師の取組を進める。(1) 在宅患者の場合 在宅患者訪問薬剤管理指導料の麻薬管理指導加算の算定要件として、薬剤師が、患者又はその家族等に対する定期的な残薬の確認及び廃棄方法に関する指導を行うことを追加する。(2) 外来患者の場合 現行の調剤報酬における薬剤服用歴管理料の麻薬管理指導加算について、麻薬の服用及び保管の状況、副作用の有無等の確認を算定要件とするとともに、その評価を引き上げる。 *現行の8点が引き上げになるようです。 |
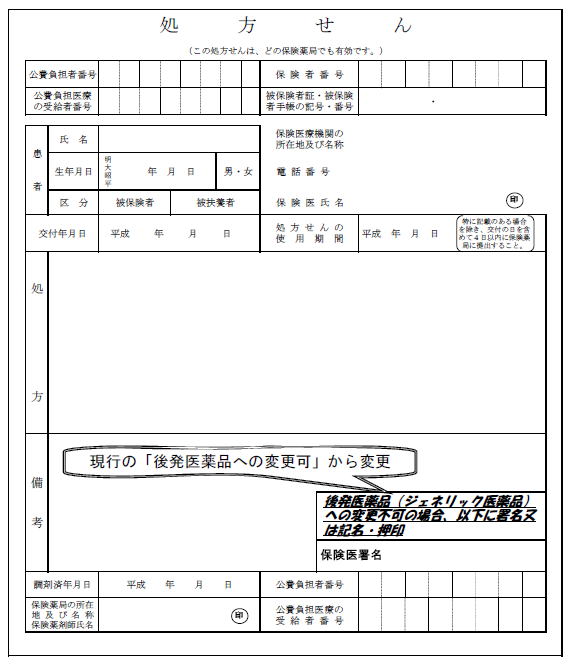
| 処方せん様式 の変更(143ページ) |
処方せんの様式を変更し、処方医が、後発医薬品に変更することに差し支えがあると判断した場合に、その意思表示として、所定のチェック欄に、署名又は記名・押印することとする。(下記図)
※ 処方医が、処方せんに記載した先発医薬品の一部についてのみ後発医薬品への変更に差し支えがあると判断した場合には、「後発医薬品への変更不可」欄に署名又は記名・押印を行わず、当該先発医薬品の銘柄名の近傍に「変更不可」と記載するなど、患者及び処方せんに基づき調剤を行う薬局の薬剤師いずれもが、明確に変更不可であることが分かるように、記載することとする ※ 薬局においては、「後発医薬品への変更不可」欄に処方医の署名又は記名・押印がない処方せんを受け付けた場合は、患者の選択に基づき、先発医薬品(処方医が変更不可とした先発医薬品を除く。)を、後発医薬品に変更することができることとする |
| 後発医薬品の薬局での銘柄変更調剤(143ページ) | 処方医が、処方せんに記載した後発医薬品の一部について他の銘柄の後発医薬品への変更に差し支えがあると判断した場合には、「後発医薬品への変更不可」欄に署名等を行わず、当該後発医薬品の銘柄名の近傍に「変更不可」と記載するなど、患者及び薬局の薬剤師にも明確に変更不可であることが分かるように、記載することとする。 |
| 後発医薬品の銘柄を指定した処方が多いことによる薬局の負担軽減を図るため、「変更不可」欄に署名等がない処方せんに記載された後発医薬品(処方医が変更不可とした後発医薬品を除く。)については、それを受け付けた薬局の薬剤師が、患者に対して説明し、その同意を得ることを前提に、処方医に改めて確認することなく、別銘柄の後発医薬品を調剤できることとする。 | |
| (新設) 後発医薬品 調剤体制加算 xx点 (144ページ) |
[施設基準] 1. 直近3か月間の当該保険薬局における処方せんの受付回数のうち、後発医薬品を調剤した処方せんの受付回数の割合が30%以上であること 2. 後発医薬品調剤に適切に対応している旨を、分かりやすい場所に掲示していること *一部報道の通り、直近3ヶ月の調剤率で判断されることになりました。1-3月の実績で4月からの算定が可能になります。届出が必要かどうかは現時点ではわかりません。 |
| 後発医薬品 分割調剤 xx点 (145ページ) |
後発医薬品に対する患者の不安を和らげるため、薬局において、「変更不可」欄に署名等がない処方せんに基づき初めて先発医薬品から後発医薬品に変更して調剤する際に、患者の同意を得て、短期間、後発医薬品を試せるように調剤期間を分割して調剤することを、新たに、分割調剤を行うことができる場合に追加することとする。 ※ 分割調剤を行った場合には、薬局から処方せんを発行した保険医療機関に、その旨を連絡するものとする。 ※ 2回目の調剤を行う際には、先発医薬品から後発医薬品への変更による患者の体調の変化、副作用が疑われる症状の有無等を確認するとともに、患者の意向を踏まえ、後発医薬品の調剤又は変更前の先発医薬品の調剤を行う。当該調剤においては、薬学管理料(薬剤服用歴管理指導料、薬剤情報提供料及び後期高齢者薬剤服用歴管理指導料を除く。)を算定しない。 |
| 先発医薬品から後発医薬品への変更調剤等に関する薬局から医療機関への情報提供 (145ページ) |
薬局において、「変更不可」欄に署名等がない処方せんに基づき、先発医薬品から後発医薬品への変更調剤及び後発医薬品の銘柄変更調剤を行った場合には、後発医薬品調剤加算を算定するに当たって、原則として、調剤した薬剤の銘柄等について、当該処方せんを発行した保険医療機関に情報提供することとする。 |
| 保険薬局及び保険薬剤師療養担当規則等の改正 (146ペ-ジ) |
後発医薬品の使用を促進するため、保険薬局及び保険薬剤師療養担当規則、保険医療機関及び保険医療担当規則等において、以下のとおり規定する。
1. 保険薬局は、後発医薬品の備蓄に関する体制その他の後発医薬品の調剤に必要な体制の確保に努めなければならない。 |
| 退院時における円滑な情報共有や支援の評価(新設) 退院時共同指導料 xxx点 (152ページ) |
退院に際し情報共有を円滑に行うため、入院中の医療機関の医師、歯科医師、薬剤師、看護師等と、地域での在宅療養を担う医師等医療関連職種が、共同して指導を行った場合に評価する。また、他職種の医療従事者等が一堂に会し共同で指導を行った場合にさらなる評価を行う。[算定要件] 保険医療機関に入院中の患者について、退院後の訪問薬剤管理指導を担う保険薬局として当該患者が指定する保険薬局の保険薬剤師が、当該患者が入院している保険医療機関に赴いて、患者の同意を得て、退院後の在宅での療養上必要な説明及び指導を、入院中の保険医療機関の保険医又は看護師等と共同して行った上で、文書により情報提供した場合に算定する。*入院中の患者の退院時における円滑な情報共有を進めるため、入院中の医療機関の医師と、地域での在宅療養を担う医師や医療関連職種が共同して指導を行うことに対して評価が行われます。 |
| 在宅患者訪問 薬剤管理指導料 (166ページ) |
1. 在宅での療養を行っている患者(居住系施設入居者等を除く。)の場合 xxx点 2. 居住系施設入居者等の場合 xxx点・ 医師の指示に基づき、薬剤師が薬学的管理指導計画を策定し、患家を訪問して、薬学的管理及び指導を行った場合に算定・ 薬学的管理指導計画の策定に当たっては、処方医から提供された情報等に加えて、必要に応じ、患者が他の医療サービス、福祉サービス等を受けた際の状況と指導内容につき、関係職種間で共有した上で行う。 ・ 訪問結果について医師に情報提供するとともに、必要に応じ、関係職種に情報提供する。 *現行の算定要件に加えて、患者の利用する医療サービス、福祉サービス等の情報を関係職種と共有した上で行うことが必要となります。また、後期高齢者等が多く生活する施設に居住する患者への訪問指導等についても評価が行われます。配点は、月の2回目以降の算定の場合の評価を引き上げ、点数は一本化されます。 |
| (新設)在宅患者緊急訪問薬剤管理指導料 xxx点 (167ページ) |
訪問薬剤管理指導を実施している患者の状態が急変した場合等、計画的な訪問薬剤管理指導とは別に、主治医の急な求めに応じて、薬剤師が患家を訪問して必要な薬学的管理及び指導を行った場合を新たに評価する。
[算定要件] |
| 訪問薬剤管理指導実施時の留意事項 (167ページ) |
薬学的管理指導計画に基づき訪問薬剤管理指導を実施している患者について、当該薬学的管理指導計画に係る疾病と別の疾病又は負傷に係る臨時の投薬が行われた場合には、薬剤服用歴管理指導料(後期高齢者においては、後期高齢者薬剤服用歴管理指導料)を算定できることとする。 |
| 「お薬手帳」を用いた情報の管理と共有 (170ページ) |
保険医療機関及び保険医療養担当規則等において、以下のとおり規定するとともに、患者の服薬状況等の確認に当たっては、問診等による確認に加えて、患者が、経時的に薬剤服用歴が管理できるような手帳(いわゆる「お薬手帳」)を持参しているか否かを確認し、持参している場合には、それを活用することとする。
1. 保険医は、診察を行う場合は、患者の服薬状況及び薬剤服用歴を確認する。ただし、緊急やむを得ない場合については、この限りではない。 |
| (新設) 後期高齢者薬剤服用歴管理指導料 xx点 (170ページ) |
後期高齢者である患者について、次に掲げる指導等のすべてを行った場合に算定
1. 患者ごとに作成された薬剤服用歴に基づき、投薬に係る薬剤の名称、用法、用量、効能、効果、副作用及び相互作用に関する主な情報を文書等により患者に提供し、薬剤の服用に関し、基本的な説明を行うこと *現在の「薬剤服用歴管理料」「服薬指導加算」「薬剤情報提供料」が統合されたもので、手帳への記入まで含めた包括になります。但し、後期高齢者診療科の処方せんのみがこれに該当し、その他は下記のような従来通りの取り扱いになるようです。(確認が必要!) |
| (新設) 外来服薬支援料 xxx点 (173ページ) |
自己による服薬管理が困難な外来の患者又はその家族等の求めに応じ、当該患者が服薬中の薬剤について、当該薬剤を処方した保険医に当該薬剤の治療上の必要性及び服薬管理に係る支援の必要性を確認した上で、薬剤師が患者の服薬管理を支援した場合に、外来服薬支援料を算定できることとする。[算定要件] 服薬管理に係る支援の必要性を処方医に確認した旨並びに外来服薬支援を行った薬剤の名称、外来服薬支援の内容及び理由を薬剤服用歴に記載する*具体例として、薬剤の一包化、服薬カレンダーの活用等が挙げられていますが、具体的方法をどこまで認めるかは今後Q&Aで具体例が示されるまで待つ必要があるかもしれません。 *他院や他薬局調剤分の薬剤の取り扱いはどうなるのでしょうか?レセプト上の取り扱いは? |
| 後期高齢者終末期相談支援料 xx点 (1回に限る) (174ページ) |
[算定要件] 在宅患者について、患者の同意を得て、保険医及び看護師と共同し患者及びその家族等とともに、終末期における診療方針等について十分に話し合い、その内容を文書等により提供した場合に算定する*安心できる終末期の医療の実現を目的として、患者本人による終末期の医療内容の決定のための医師等の医療従事者による適切な情報の提供と説明を評価しています。 |
今回、憂慮していたのは薬剤情報提供料(お薬手帳)が、全ての年齢で包括化されるのではないかということでしたが、包括化は後期高齢者診療科の処方せんのみになるようです。ただ、この後期高齢者診療科の実施については、医師会の反対が根強く、CBニュースなどは実施そのものを危ぶむ記事を掲載しています。
関連情報:TOPICS 2008.01.17 調剤報酬改定の方向性が示される
参考:
日薬ニュース104号
CBニュース1月31日
http://www.cabrain.net/news/article/newsId/14298.html
2月1日 1:00更新 21:00更新
2008年01月31日 16:30 投稿
